سرطان دهانه رحم، تهدیدی جدی برای سلامت زنان ایرانی
مازیار مهدویفر - سرطان دهانه رحم در برنامههای تبلیغی هفته مبارزه با سرطان در ایران جای ندارد و این موضوع میتواند به شیوه انتقال عامل این بیماری، یعنی فعالیتهای جنسی مرتبط باشد.

مازیار مهدویفر - سرطان دهانه رحم در برنامههای تبلیغی هفته مبارزه با سرطان در ایران جای ندارد و این موضوع میتواند به شیوه انتقال عامل این بیماری، یعنی فعالیتهای جنسی مرتبط باشد.
در ایران، هشتم تا پانزدهم بهمن ماه به عنوان هفته ملی مبارزه با بیماری سرطان نامگذاری شده و بنا بر این است که در این هفته، برنامههای آموزشی و اطلاعرسانی در زمینه انواع سرطانها طراحی و به اجرا گذاشته شود.

مصادف با این رخداد، در کشور ایالات متحده نیز ماه ژانویه به عنوان ماه آگاهیبخشی در مورد سلامت دهانه رحم نامگذاری شده و مراجع مختلف مسئول برنامههایی را برای افزایش سواد عمومی در زمینه عوامل خطرساز بروز بیماری سرطان گردن یا دهانه رحم و تشخیص و درمان زودرس آن به اجرا گذاشتهاند.
آمارهای ارائه شده توسط مراجع بهداشتی ایران حاکی از افزایش سالانه ابتلای زنان ایرانی به بیماری سرطان دهانه رحم است. اما این بیماری، فضای چندانی را در برنامههای تبلیغی هفته مبارزه با بیماری سرطان به خود اختصاص نداده است. به نظر میرسد این موضوع تا حدی به رابطه شیوه انتقال عامل اصلی بروز بیماری با فعالیتهای جنسی مرتبط باشد که معمولاً در مباحث داخل ایران تابو بوده و از اولویت برخوردار نیستند.
عفونت ویروس پاپیلومای انسانی
مهمترین عامل زمینهساز بروز بیماری سرطان دهانه رحم ابتلا به عفونت ویروسی پاپیلومای انسانی یا همان HPV است.
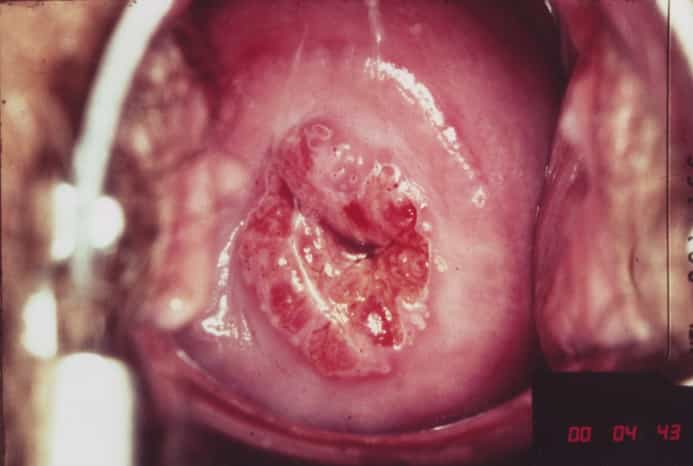
HPV به گروهی از ویروسها گفته میشود که شامل حدود ۱۵۰ نوع مختلف هستند و گروهی از آنها منجر به ایجاد پاپیلوما، وارت یا زگیل میشوند. HPV سلولهای سطحی پوست را در نواحی تناسلی، مقعد، دهان و حلق و حتی دست و پا گرفتار میکند.
انواع ویژهای از HPV منجر به بروز زگیلهایی در نواحی تناسلی میشوند که دو نوع شش و ۱۱ مهمترین آنها هستند. زگیلهای ناشی از این دو نوع ویروس ممکن است بسیار کوچک بوده و یا به بزرگی چند سانتیمتر باشند. این ویروسها تحت عنوان ویروسهای کمخطر نامیده میشوند. چون ارتباطی با بروز بیماری سرطان دهانه رحم ندارند.
اما گروهی دیگر از انواع ویروسهای HPV به ویژه انواع ۱۶ و ۱۸ ارتباط مستقیمی با انواع سرطانهای ناحیه تناسلی و بهخصوص سرطان دهانه رحم دارند. پزشکان بر این باورند که ابتلا به این عفونتها مرحله اول ایجاد سلولهای پیشسرطانی است.
HPV از طریق تماس پوست با پوست در نواحی آلوده بدن رخ میدهد. تماس جنسی از طریق واژن، مقعد و یا حتی سکس دهانی همگی میتوانند منجر به انتقال ویروس شوند. توجه داشته باشید که برای انتقال ویروس نیازی به برقراری رابطه جنسی نیست بلکه تنها تماس پوست به پوست در نواحی آلوده ذکر شده میتواند سبب انتقال ویروس شود.
ابتلا به عفونت HPV موضوع رایجی است و در اغلب موارد، بدن انسان خود به خود موفق به نابود کردن ویروس میشود. اما گاهی این عفونت در بدن باقی مانده و به صورت مزمن در میآید. در چنین شرایطی و به ویژه اگر نوع عفونت از گونههای ۱۶ و ۱۸ ویروس باشد میتواند در گذر زمان به سرطان دهانه رحم منجر شود.
مصرف دخانیات
احتمال بروز سرطان دهانه رحم در زنانی که دخانیات مصرف میکنند دو برابر افراد عادی است. مصرف انواع دخانیات بدن را در مواجهه با گروه کثیری از مواد شیمیایی ایجادکننده سرطان، قرار میدهد. این مواد از طریق ریه جذب بدن شده و به وسیله جریان خون به بخشهای مختلف بدن منتقل میشوند.
دانشمندان معتقدند این مواد شیمیایی میتوانند ساختار ماده ژنتیکی سلولها را دچار آسیب کرده و منجر به بروز سرطان شوند. علاوه بر این دخانیات، قدرت ایمنی بدن را در مقابل ویروس HPV کاهش داده و از این طریق نیز به صورت غیر مستقیم در بروز سرطان ایفای نقش میکند.
ضعف سیستم ایمنی
آمارها نشان میدهد میزان بروز سرطان دهانه رحم در افراد دچار نقص سیستم ایمنی از جمله مبتلایان به ایدز بیشتر است. ضعف سیستم ایمنی در این بیماران علاوه بر کاهش توان مقابله با ویروس، سبب ناتوانی بدن در مبارزه با سلولهای سرطانی در مراحل اولیه شده و منجر به پیشرفت بیماری میشود.
گروه تحت خطر دیگر، زنانی هستند که به دلایل مختلف از جمله ابتلا به بیماریهای خودایمنی، از داروهای تضعیفکننده سیستم ایمنی استفاده میکنند. این افراد نیز با همان مکانیسمهای ذکر شده در خطر بالاتری برای ابتلا به سرطان دهانه رحم قرار دارند.
مصرف طولانیمدت قرصهای ضدبارداری
مصرف طولانیمدت قرصهای ضدبارداری خوراکی سبب افزایش خطر ابتلا به سرطان دهانه رحم میشود. بر اساس مطالعات انجامشده هرچه طول مدت مصرف این قرصها بیشتر باشد میزان خطر نیز افزایش مییابد. اما با قطع دارو، این خطر مجدداً کاهش خواهد یافت. به عنوان مثال در یکی از مطالعات میزان خطر ابتلا در زنانی که به مدت پنج سال قرصهای ضد بارداری مصرف کرده بودند به دو برابر افزایش یافت اما ۱۰ سال پس از قطع مصرف قرصها، دوباره میزان این خطر به حالت اولیه برگشت.
البته نقش احتمالی قرصهای ضدبارداری در ایجاد سرطان دهانه رحم به هیچ عنوان به معنی نفی سایر فواید آنها از جمله کمک به تنظیم خانواده و پیشگیری از بارداری نیست. بلکه بسته به شرایط و اولویتها هر شخصی میتواند با کمک پزشک یا مشاور بهداشتی خود بهترین برنامه کنترل حاملگی را برای خود انتخاب نماید.
عوامل مرتبط با حاملگی و زایمان
تعداد دفعات حاملگی سه بار یا بیشتر از آن خطر ابتلا به سرطان دهانه رحم را افزایش میدهد. دلیل این افزایش هنوز به صورت قطعی مشخص نیست اما چند فرضیه در این زمینه مطرح است.
یکی از این فرضیهها اشاره به این دارد که زنان برای باردار شدن نیاز به برقراری رابطه جنسی محافظتنشده دارند و افزایش تعداد حاملگیها به معنی افزایش برقراری رابطههای جنسی حفاظتنشده است. در چنین حالتی احتمال آلوده شدن به عفونت HPV نیز بیشتر میشود.
فرضیه بعدی تغییرات هورمونی دوران حاملگی است که میتواند زنان را در معرض خطر ابتلا به سرطان دهانه رحم قرار دهد. نکته بعدی این است که زنان حامله تا حدی دچار ضعف سیستم ایمنی میشوند که میتواند بدن را در برابر عفونت HPV آسیبپذیر کند.
علاوه بر این زنانی که برای اولین بار در سن کمتر از ۱۷ سالگی حامله شدهاند دو برابر بیشتر از کسانی که اولین بار در سن بالای ۲۵ سالگی حاملگی را تجربه کردهاند در خطر ابتلا به سرطان دهانه رحم قرار دارند.
روشهای غربالگری و تشخیص زودرس
سرطان دهانه رحم علیرغم قدرت کشندگی بالا در صورت تشخیص و درمان به موقع یکی از خوشخیمترین و درمانپذیرترین انواع سرطان است. این موضوع اهمیت انجام صحیح و پیگیری روشهای غربالگری را نشان میدهد.
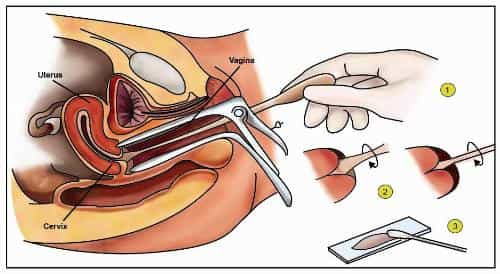
در حال حاضر غربالگری از دو طریق «پاپاسمیر» و «آزمایش HPV» انجام میشود.
در آزمایش پاپاسمیر، نمونهای از سلولهای ناحیه دهانه رحم بر روی لام میکروسکوپ تهیه شده و توسط متخصص مربوطه بررسی میشود. وجود سلولهای غیرطبیعی در نمونه مورد نظر میتواند علامت خطری برای ابتلای بیمار به سرطان باشد. در اغلب موارد تغییرات مشاهده شده نشانه فعالیت ویروس HPV است. اما این لزوماً به معنی ابتلای فرد به سرطان نیست بلکه به این معنی است که وی بایستی به صورت مداوم و با دقت و توجه بیشتری تحت پیگیری پزشکی قرار گرفته و در صورت لزوم درمان شود.
روش غربالگری بعدی آزمایش HPV است. این روش توانایی ردیابی و تشخیص انواع پرخطر ویروس HPV را از طریق نمونه تهیه شده از دهانه رحم فرد دارد. وجود طولانیمدت هر کدام از این عفونتها در دهانه رحم فرد میتواند منجر به تغییرات سلولی شود که در صورت عدم درمان به سرطان منجر میشوند.
در زنان سنین ۲۰ تا ۳۰ سال معمولاً فقط از آزمایش پاپاسمیر برای غربالگری استفاده میشود. به این دلیل که عفونت HPV در این رده سنی بسیار شایع است اما معمولاً نیاز به درمان خاصی نداشته و بدن به خودی خود قادر به کنترل و حذف ویروس از بدن خواهد بود. در نتیجه انجام آزمایش HPV در این رده سنی تنها منجر به افزایش اضطراب در بیمار و یا حتی اتخاذ روشهای درمانی غیرضروری توسط پزشک خواهد شد.
اما در زنان سنین بالای ۳۰ سال (تا ۶۵ سالگی) برای تشخیص دقیق حالتهای پیشسرطانی بهتر است از هر دو آزمایش برای غربالگری استفاده شود. در هر دو رده سنی ذکر شده، در صورت منفی بودن (طبیعی بودن) آزمایشها و عدم وجود عوامل خطرساز ویژه، بایستی هر سه سال یک بار آنها را تکرار کرد.
روشهای پیشگیری
مهمترین روش پیشگیری از سرطان دهانه رحم انجام آزمایشهای غربالگری به منظور تشخیص شرایط پیشسرطانی و درمان به موقع است. اما گروهی دیگر از رفتارها نیز میتوانند فرد را از ورود به مراحل پیشسرطانی محافظت کنند.
اجتناب از ویروس HPV
از آنجایی که ویروس HPV مهمترین عامل زمینهساز بروز سرطان دهانه رحم است اجتناب از تماس با این ویروس نقش مهمی در پیشگیری از بروز بیماری دارد. عفونت HPV معمولاً در سنین زیر ۳۰ سال رخ میدهد.
بعضی از رفتارهای جنسی مثل داشتن سکس در سنین پایین و دارا بودن شرکای جنسی متعدد سبب افزایش خطر بروز عفونت میشوند. البته این موضوع به معنی عدم ابتلای زنان دارای یک شریک جنسی به عفونت HPV نیست. به خصوص اگر شریک جنسی فرد دارای شرکای جنسی دیگری بوده و یا در صورت مذکر بودن، ختنه نشده باشد این احتمال افزایش مییابد.
استفاده از کاندوم
استفاده از کاندوم تا حد زیادی از انتقال ویروس HPV جلوگیری میکند. تحقیقات نشان داده که استفاده همیشگی و درست از کاندوم تا حدود ۷۰ درصد احتمال انتقال عفونت را کاهش میدهد. یکی از دلایل کامل نبودن این حفاظت این است که کاندوم نمیتواند تمامی نواحی احتمالی درگیر در عفونت از جمله پوست نواحی تناسلی یا ناحیه مقعد را پوشش دهد.
واکسیناسیون
همانطور که اشاره شد انواع ۱۶ و ۱۸ ویروس HPV مسئول اصلی بروز سرطان دهانه رحم هستند. خوشبختانه در حال حاضر واکسنی علیه این دو ویروس وجود دارد که در بازار ایران نیز تحت عنوان «گارداسیل» موجود است. استفاده از این واکسن در زمان مناسب تا حد زیادی از ابتلا به عفونت پیشگیری میکند. توجه داشته باشید که این واکسن تنها میتواند منجر به پیشگیری از بروز عفونت شود و در کسانی که قبلاً به ویروس HPV دچار شدهاند تأثیر درمانی ندارد. بنابراین بهترین زمان برای دریافت آن پیش از برقراری اولین رابطه جنسی است. به صورت کلی سن ۱۱ تا ۱۲ سالگی به عنوان سن ایدهآل تزریق این واکسن در نظر گرفته میشود. هرچند تزریق واکسن تا سن ۲۶ سالگی نیز میتواند درجاتی از ایمنی را برای افراد فراهم کند.
اگرچه تا کنون ۱۲۷ کشور دنیا واکسن ضد ویروس پاپیلومای انسانی را در لیست برنامههای واکسیناسیون کشوری خود گنجاندهاند اما مسئولان بهداشتی ایران به دلایل «نداشتن اولویت» و «کمبود بودجه» از این کار امتناع میکنند. درحالیکه واکسیناسیون علیه HPV در کشورهای دیگر منطقه از جمله عربستان برای تمامی دختران و به صورت مجانی انجام میشود دسترسی به این واکسن در ایران تنها به صورت داوطلبانه و با پرداخت مبلغی حدود یک میلیون تومان امکانپذیر است.
این در شرایطی است که عواملی مثل نبود برنامه غربالگری موثر در سطح کشور و فقدان آموزشهای جنسی مناسب به خصوص در اقشار کمسواد و فقیر، جامعه زنان ایرانی را در خطر روزافزون ابتلا به بیماری سرطان دهانه رحم قرار داده است. خطری که در سالهای آینده با حذف دسترسی مجانی گروههای آسیبپذیر به کاندوم (که به بهانه افزایش جمعیت صورت پذیرفته) بیش از این نیز جلوه خواهد کرد. با این اوصاف، باید دید چه زمانی پیشگیری از بروز سرطان دهانه رحم جزو اولویتهای وزارت بهداشت قرار خواهد گرفت.

نظرها
نظری وجود ندارد.